В августе вакцину от коронавируса сертифицировали в России, теперь в США готовятся к вакцинации с 1 ноября — прямо перед выборами. Достаточно ли остра ситуация, чтобы оправдать осеннюю вакцинацию? Не лучше ли властям обеих стран забыть о политических очках и дождаться окончания клинических испытаний? Не перевешивают ли риски возможную выгоду? Мы попробовали разобраться, как риски и выгоды от прививания оценивали на протяжении всей его истории — от салемских ведьм до XX века. И, исходя из этого, понять, перевешивают ли риски выгоду сегодня.

Американской прессе стало известно, что еще 27 августа этого года Центры по контролю и профилактике заболеваний США (СDC) разослали по 50 штатам письмо с просьбой к губернаторам ускорить местное лицензирование вакцины от коронавируса, а также подготовить сеть по прививанию. Согласно утекшему в СМИ тексту письма, «CDC экстренно просят вашего содействия в выпуске разрешений для обеспечения распределения вакцин и, если это будет необходимо, приостановить действия требований, которые помешали бы обеспечивающим вакцинацию центрам начать работать до 1 ноября 2020 года».
Помимо этого, в прессу попали и другие документы CDC, говорящие о планах начать вакцинацию в Штатах в ближайшее время. Согласно одному из них, уже на конец октября 2020 года в этой стране будет примерно два миллиона готовых вакцин. К концу ноября, по этому документу, их должно быть 10-20 миллионов. Это более масштабные планы, чем у России, где на данный момент речь идет лишь о 30 тысячах вакцинированных в рамках пострегистрационных исследований, а также дополнительном — но не миллионом — количестве врачей и учителей-добровольцев, которым тоже сделают прививки.

Из этого следует, что исполнительная власть США при президенте Трампе планирует начать массовую вакцинацию осенью вопреки всем ранее озвученным там срокам. Уже начатые в Штатах третьи фазы испытания вакцин не предусматривают окончания осенью этого года. Очевидно, чтобы узаконить прививание до формального завершения третьих фаз, по заранее утвержденным схемам испытаний, американским властям придется воспользоваться имеющимся у них правом на экстренное утверждение лекарств и вакцин в таких ситуациях, как пандемия.
Реакция многих американцев на планы администрации Трампа поразительно напоминает реакцию части жителей России на объявление о создании российской вакцины в августе 2020 года. Вот типичные комментарии к подобным новостям американских изданий:
«Я целиком за вакцины, но эту я не дам себе вколоть до тех пор, пока ее не утвердит еще какая-нибудь страна».
Надо сказать, такая позиция на первый взгляд выглядит логично. Решение начать вакцинацию прямо накануне выборов 3 ноября 2020 года выглядит политизированной идеей, а реализация политизированных идей — современники приватизации в России хорошо это помнят — может закончиться, мягко говоря, не очень хорошо.
Чтобы понять, что хуже — чрезмерно быстрое появление прививки от нового вируса или же ее отсутствие, — обратимся к истории вакцинации. Что она говорит о соотношении рисков и выгод от внедрения вакцин до окончания их масштабных испытаний?
Первая вакцинация в западном мире: импорт технологий из Африки и с Востока
В школах нам говорили, что прививки придумал английский врач Дженнера в конце XVIII века. Как и многое из того, что нам рассказывали в школе по истории, это неправда. Кто и когда их придумал, решительно неизвестно, но случилось это давно. Достоверно ясно только то, когда прививание появилось на Западе: это было в 1721 году, причем сразу в двух местах.
В Англию эту идею импортировала жена британского посла в Турции, заметившая у местных обычай втирать жидкость из пустул оспенных больных здоровым людям. После этого те заболевали, но относительно легкой формой, от которой погибали довольно редко. В то же время риск погибнуть от обычной оспы был от 15 до 30%.

Во время эпидемии 1721 года уже вернувшаяся в Англию жена посла привила своего ребенка, пригласив на это мероприятие королевского врача. Тот впечатлился — и вскоре эксперимент повторили на шестерых приговоренных к смертной казни из тюрьмы Ньюгейт. В случае их выживания смертников обещали отпустить, отчего они и согласились. Все шестеро выжили, и после этого эксперимента на людях идея вариоляции (так тогда называли прививание, от слова «вариола» — оспа) стала так популярна, что уже в 1722 году привили и дочерей принца Уэльского, наследника престола.
В том же 1721 году та же эпидемия достигла будущих США, Бостона. Там проживал священник Коттон Мазер, печально известный участник Салемских процессов, окончившихся массовым сжиганием женщин, которые, по правде сказать, были ни в чем не виноваты.

У Мазера был негр-раб, которого он называл Онезимус (настоящее имя неизвестно). В 1716 году в разговоре с ним Мазер выяснил, что родное племя Онезимуса практиковало прививание оспой: раб во время разговора показал ему соответствующий шрам на руке. До 1721 года Мазер, несмотря на свой энтузиазм по отношению к методу, который он тут же описал в научном журнале Philosophical Transactions of the Royal Society of London, никак не мог испытать его: негде было взять оспенного больного.
Новая эпидемия дала ему этот шанс. С его подсказки в Бостоне привили 287 человек, среди которых умерли шестеро. За то же время всего в городе заболели 5889 человек, из которых 844 скончались. На первый взгляд, это была победа: довольно очевидно, что смертность в два с небольшим процента ниже, чем в 18%.
Разумеется, победой это было лишь на первый взгляд. В реальности медицинское сообщество Бостона возмутилось экспериментами Мазера. Все врачи посчитали, что он лишь разносил эпидемию, а низкую смертность легко списали на тот факт, что он часто прививал детей, среди которых летальный исход от оспы бывал реже.
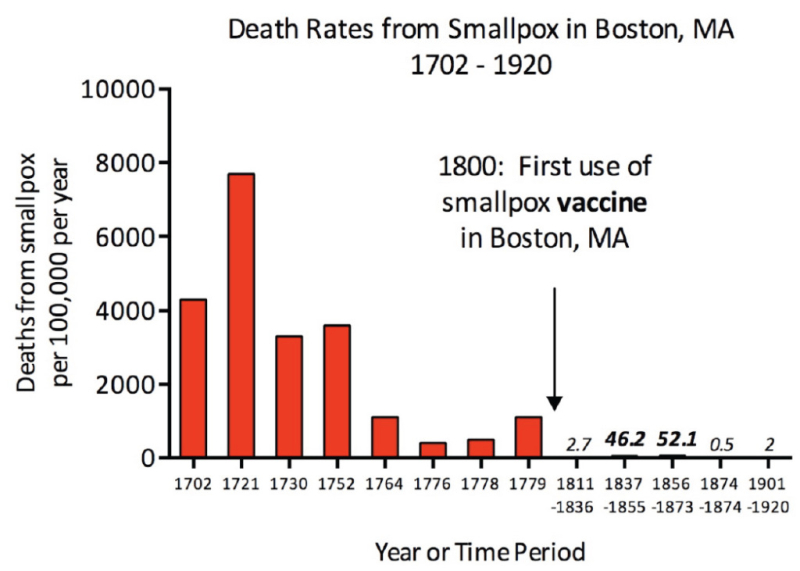
Неприятие местного научного и медицинского сообществ было настолько резким, что разозленные подходом Мазера неизвестные бросили в его дом зажженную гранату. К счастью, их боевая подготовка была на низком уровне, и граната лишь нанесла небольшой ущерб имуществу, не убив и не ранив пионера прививания в западном мире.
Надо признать, несмотря на первые вполне удачные результаты, распространение вариоляции на Западе оставалось слабым на протяжении многих десятилетий. Наиболее образованные слои общества — в первую очередь королевские семьи — перенимали эту практику, но их менее образованные подданные ее, мягко говоря, сторонились, часто воспринимая как заговор. Параллельно с этим на Востоке — в Китае, Индии, ряде других стран, — а равно и, видимо, в Западной Африке обычай был более распространен.
Почему Запад столь неохотно принимал новую практику? Возможный ответ заключался в том, что в Африке и Азии на тот момент не было медицинских теорий, подобных теории миазмов, господствовавшей в медицине Нового времени в Европе. Согласно ей, заразные болезни — суть влияние «дурного воздуха», говоря современным языком — своего рода газообразных ядов. Само собой, при такой теоретической базе преднамеренное заражение таким ядом — деяние крайне сомнительное.
Да, смертность среди преднамеренно зараженных была низкой. Если среди европейцев того времени от оспы рано или поздно погибал каждый десятый, то среди привитых — лишь один из 50, а то и 60 человек. Разница достаточно очевидная, чтобы на этот шаг шли.
Но, как мы показали выше, если наблюдения не соответствуют вашей теории, всегда можно списать их на случайный посторонний фактор. Говоря языком нашего времени, всегда можно сказать: «Корреляция [между вакцинацией и снижением смертности] вовсе не означает причинно-следственную связь». Такая критика будет выглядеть достаточно весомой, ведь теоретические основы вакцинации сложны, так что вникать в них захочет не каждый.
Королевские семьи были отличной средой распространения вариоляции, потому что, с одной стороны, не были настолько скованы концепциями медицины того времени, чтобы проникнуться духом теории миазмов, а с другой — достаточно хорошо информированы благодаря практикам и наблюдателям (те же дипломаты и их жены) о полезных новинках из-за пределов западного мира. Впрочем, даже среди королей находились те, кто настороженно относился к импорту технологий здравоохранения с Востока и из Африки: французские короли полностью запретили в своей стране не имевшее на тот момент теоретического научного обоснования оспопрививание.
Хотя вариоляция так и не получила теоретического обоснования в западной медицине до XIX века, устоявшаяся практика такого рода в Европе возникла, хотя, как мы уже отметили, ограничилась самой высшей аристократией. Прослышав об этом, Екатерина II решила воспользоваться новой идеей — и, выписав из Англии врача, в 1768 году привилась с его помощью сама и привила своего ребенка. Отметим: она знала распространенные тогда цифры смертности при оспопрививании, превышающие 1%, но все равно пошла на этот шаг.
В наиболее образованных слоях общества это даже помогло распространить оспопрививание. Цитируем письмо самой императрицы:
«Ныне у нас два разговора только: первый о войне, а второй — о прививании. Начиная от меня и сына моего, нет знатного дому, в котором не было бы по несколько привитых, а многие жалеют, что имели натуральную оспу и не могут быть по моде [то есть не могут привиться, несмотря на отсутствие необходимости]».
Тут следует напомнить, что Екатерина II в те годы была не просто правителем, а чем-то типа современных топовых инcтаграм-блогерш: законодательница мод, всегда находящаяся в центре внимания. Как известно из сегодняшней практики, пример модных инстаграм-блогеров может вызывать у его фанатов желание совершить вполне самоубийственные поступки
Но мир уже тогда не исчерпывался теми, кто подвержен моде. Поэтому в народе отношение к оспопрививанию было, мягко говоря, сдержанным. Дело дошло до того, что каждому вакцинированному из народа выдавали премию в виде серебряного рубля — довольно большие деньги по тому времени. Тем не менее чрезмерного наплыва желающих не было.
Мы уже описывали корни проблемы: в силу недостатка знаний, лекарства и доктора в России воспринимались крайне настороженно. Даже в конце истории Российской империи отмечалось:
«Существенным тормозом к распространению в России оспопрививания являются предубеждения невежественной массы населения».
Из истории начала прививания от вирусных болезней в XVIII веке можно сделать ряд выводов. Первый: даже самая первая и примитивная форма прививания снижала угрозу гибели в несколько раз в сравнении с отсутствием такого прививания. Второй: как показывает североамериканский опыт того столетия, даже очевидное снижение смертности всегда можно интерпретировать так, чтобы его «не заметить», — особенно если у антивакцинаторов есть к этому желание.
Как американская вакцина стала советской и в результате — попала в Японию
Казалось бы, последующие успехи в оспопрививании должны были сообщить мощный энтузиазм и по поводу более сложных вакцин — тем более в XX веке. К сожалению, все было немного не так просто.
До XIX века целый ряд тяжелых заболеваний не носил массового характера в силу традиционного образа жизни большинства людей. Например, аллергии были редки и встречались в основном среди богатых городских жителей. Равным образом полиомиелит почти не давал вспышек: в исторических источниках до XIX века его проще всего увидеть на древнеегипетских изображениях — да и то среди лиц, явно относящихся к самым богатым частям населения.

Причины, по которым бедные массы не показывали эпидемий полиомиелита или массовых аллергий, заключались в том, что простые люди сталкивались со «спусковым крючком» таких болезней очень рано в своей жизни. Пыльца растений, шерсть животных и прочая «пыль и грязь» в сельской местности прошлого попадали в дыхательные пути ребенка в малых дозах с самого раннего возраста. Его иммунитет «калибровался» на этих «учебных угрозах» и учился не давать слишком сильного иммунного ответа на такие вещи, приберегая его для тех «вторженцев», что начинали размножаться внутри детского организма.
Похожим образом развивалась ситуация с полиомиелитом. Это «болезнь грязных рук»: вызывающий ее вирус попадает в желудок фекально-оральным путем, размножается в пищеварительном тракте и выходит наружу с фекалиями, а затем разносится еще куда-то.
В традиционном обществе полиомиелит заражал детей в раннем возрасте, часто — в первый год жизни. При таком варианте заражения он крайне редко вел к смерти или параличу пораженной конечности, отчего его просто никто не замечал и о вспышках этой болезни в обществе не подозревали (поэтому и само название полиомиелита появилось так поздно).
Но c XIX века во многих местностях появились водопровод, ватерклозет, массовое и доступное мыло и тому подобное. Заразиться фекально-оральным способом становилось все сложнее, отчего часто болезнь поражала человека уже подросшим, а то и взрослым — когда его иммунитет не так легко справляется с этой болезнью.
И тогда паралич или смерть от полиомиелита стали довольно распространенными явлениями. Не заразиться вирусом и взрослым было нереально. Ведь полностью избежать заражения фекально-оральным способом невозможно. Мы моем руки тысячи раз за год, и, по закону больших чисел, за много лет дезинфекция рано или поздно да провалится.
После Второй мировой в Штатах эта ситуация усугубилась до чрезвычайности. Комфорт масс поднялся до уровня, который впервые в истории сделал полиомиелит из болезни избранных настоящей болезнью масс: в одном 1952 году от него умерли более трех тысяч человек, а частичный паралич получили более 21 тысячи человек — из 58 тысяч выявленных заболевших.

Мы не можем быть уверены, что выявили всех пораженных вирусом: при мягкой форме заболевания его симптомы могли быть недостаточно характерны для уверенной постановки диагноза, а никакого ПЦР тогда еще не было. Иными словами, смертность от полиомиелита была довольно значительной, к тому же он вызывал у многих переживших его частичный паралич.
Кризис такого масштаба создал огромный общественный запрос на вакцину. Как верно подмечали в СМИ: «Сразу за атомной бомбой главным опасением США тех времен был полиомиелит». В 1952 году Джонас Солк создал вакцину для внутримышечных инъекций, провел ее массовые испытания — до регистрации на 1,8 миллиона детей, — и ее запустили в массовое производство. Она не была первой созданной — об окончании испытаний французского аналога заявили раньше, — но оказалась первой, которую начали производить в больших масштабах.
Важнее то, что США быстрее вывели ее производство на массовый уровень (в Западной Европе полиомиелит тогда был менее распространен). Увы, именно на этом массовом производстве в Штатах случился прискорбный инцидент.
Дело в том, что вакцина использовала сам вирус полиомиелита, предварительно «убитый» (инактивированный). Партии некорректно приготовленных вакцины на контрольных испытаниях перед запуском производства показали недостаточную инактивированность вируса в вакцинах.
Низовые сотрудники фирм-производителей обратили на это внимание руководства. Показывали им даже фото обезьян, которым вводили контрольные партии вакцин, — и на фото у животных был явный паралич вакцинированной конечности. Но и от низовых сотрудников, и от фото просто отмахнулись. В итоге погибли десять человек, еще 169 получили частичный паралич — несмотря на вроде бы массовые испытания вакцины перед ее запуском.
Параллельно с этим массовый полиомиелит впервые вспыхнул в СССР. В теории уровень жизни в этой стране был несопоставим с американским. За счет чего в Союзе произошла вспышка? Возможно, в силу жесткой государственной политики в области гигиены (ограничивающей риск заражения детей в раннем возрасте, когда болезнь не слишком опасна), возможно, еще каких-то факторов, о которых пока трудно судить. Но факт остается фактом: в Советском Союзе эпидемия тоже была, заболевших в 1950-х было до 13,5 тысячи в год.
Москва получила образцы американской вакцины Солка для испытаний, но результаты ее не особо удовлетворяли. У такой вакцины есть немало нюансов: например, хотя она защищает центральную нервную систему привитого человека от поражения вирусом полиомиелита, но не мешает вирусу размножаться в кишечнике и с фекалиями оказываться в окружающей среде, способствуя заражению других, еще не привитых. Фактически именно кишечник — главная «ось» распространения эпидемии. Врач Михаил Чумаков, посетив США, переговорил с разработчиком альтернативной вакцины Альбертом Сэйбиным.
Тот делал другую вакцину — не инактивированную, а «живую», вирус в ней был лишь ослаблен — так, что не мог поражать нервную систему, но вполне мог провоцировать выработку иммунитета. Сэйбин считал нужным вводить ее орально, и это действительно давало более устойчивый иммунитет.
Попросив у него партию вакцины, Чумаков привез ее в СССР и провел лабораторные исследования. Правда, у него были заметные проблемы с властями: в Москве считали, что вакцина небезопасна, иначе непонятно, почему американцы не используют ее у себя, но поделились с нами. Чумаков приводил рациональные аргументы, но они помогали не всегда. В итоге врач применил вакцину на себе и своем ребенке — и в конце концов смог убедить высшее советское руководство.

Затем он разработал методы массового производства, и уже в 1959 году, без публикации в рецензируемых журналах или классических трехфазных клинических испытаний, ее дали 13,5 миллиона детей. Снижение заболеваемости было гигантским, и в следующий же год в СССР выпустили сотню миллионов вакцин.
Сегодня мы знаем, что вакцина Сэйбина — которую все еще предлагают детям — не вполне безопасна. На американском опыте известно, что один из 2,9 миллиона вакцинированных может заразиться той формой вакцинного полиомиелитного вируса, что прошла через его кишечник и по пути заметно мутировала, утратив те изменения, что исходно ослабили ее в лаборатории. Несмотря на риск в 1/2 900 000, вакцину все еще используют: ее «неживые» аналоги создают менее устойчивый иммунитет.
Важнее стало другое: вакцина Сэйбина оказалась таким способом иммунизации детей, который достигался просто, надежно и по малой цене. В США никто всерьез не воспринимал эту вакцину, потому что в стуле детей после вакцинации находили живой вирус полиомиелита с высокой активностью. Поэтому американские вирусологи советовали Сэйбину вылить его вакцину в канализацию. Чумакова этот факт не смутил: он сделал ставку на эту вакцину в СССР — и выиграл.
После успеха вакцинации в Стране Советов, уже в 1959 году носившей массовый характер, новый препарат неожиданно попал в Японию. Там тоже вспыхнула эпидемия, но вакцина Солка стране была недоступна: ее делали довольно долго, ведение было не таким простым, а вопросы иммунизацией ею нельзя было решить так быстро (собственно, поэтому и в Штатах иммунизировали ею далеко не всех детей). Тогда японские граждане попробовали в частном порядке вывезти дозы вакцин из СССР (по договоренности с советскими медицинскими властями). Однако попытка провалилась: таможня «не дала добро», и вакцину завернули.
Надо напомнить, что это был разгар холодной войны, а Япония, как и сегодня, находилась на внешнеполитической орбите США. На этом фоне импорт вакцины из СССР казался немыслимым: местные власти требовали сперва двух лет проверок.
Однако японские домохозяйки проявили неожиданную настойчивость, устроили массовые демонстрации с плакатами, призывающими пропустить советскую вакцину — и власти, хоть и не сразу, но сдались. Мимо всей утвержденной процедуры контроля вакцину ввезли в страну, 20 миллионов японских детей вакцинировали, так что эпидемия прекратилась. Сам эпизод остался разве что в советско-японском фильме на эту тему и в названии японской компании «Искра Индустри Ко», возникшей в 1960 году как раз в рамках импорта полиомиелитной вакцины из СССР.

После ознакомления с советским опытом через ВОЗ, США, сперва скептически настроенные к этой вакцине, изменили свое отношение: с 60-х вакцина Сэйбина постепенно вытеснила вакцину Солка и в Штатах. Впрочем, это не стало концом истории: сегодня инактивированная вакцина типа той, что сделал Солк (вводится внутримышечно), в развитых странах и России периодически вытесняет оральную вакцину, но уже по иным мотивам — и это совсем другая история.
Мы же ограничимся тем, что сделаем выводы из этой. Во-первых, даже клинические испытания на миллионах не означают, что вакцина не может убить человека. Во-вторых, действительно безопасная вакцина должна изначально разрабатываться так, чтобы иметь минимальный риск длительного ущерба здоровью вакцинируемого. В-третьих, соображения, кажущиеся очень важными тем, кто принимает вакцину, на практике могут оказаться неважными. Напротив, незамеченные регулятором плюсы вакцины могут сделать ее успех огромным, как это и случилось с оральной вакциной Сэйбина.
Наконец, вывод последний. Даже несмотря на вопиющие нарушения при производстве вакцины Солка от полиомиелита, в США от нее умер десяток и пострадали менее 200 человек. А вот число умерших от «дикого» полиомиелита в тот же 1955 год в США упало до 1043. В 1954-м, до вакцинации, их было 1368. Число парализованных в 1954 году, до начала прививания вакциной Солка, было 18 308 человек, а в 1955-м — лишь 13 850. То есть, с одной стороны, вакцина нанесла вред здоровью менее чем 200 человек, а с другой — весьма вероятно, спасла жизнь сотен и подвижность нескольких тысяч.
Оговоримся: мы не можем знать наверняка, потому что вирусные эпидемии развиваются не всегда предсказуемым образом. Тем не менее на графике выше заметно: именно 1955 год стал переломным моментом в борьбе с полиомиелитом в США. Несмотря на печальный инцидент с вакциной Солка, она явно была ключом к этому.
Аденовирусная история: каковы риски сегодня
На сегодня в мире зарегистрированы две вакцины от Covid-19 — одна ограниченно для военных (китайская на аденовирусе пятого типа), другая — с ограничениями для гражданских (российская, на аденовирусах пятого и 26-го типов). К тому же среди западных вакцин, наиболее близких к регистрации, выделяется “оксфордская” — тоже на аденовирусе, правда, шимпанзе. Из этого очевидно, что именно аденовирусные вакцины вырвались вперед в нынешней гонке противостояния коронавирусу. Поэтому имеет смысл рассмотреть подробно именно этот тип вакцин.
Технически все они довольно похожи. “Рабочая лошадь” — аденовирус, вызывающий в норме простуду, а у человека с проблемами иммунитета изредка ведущий к смерти (в армии США такое все еще случается). Ее “груз” — гены, отвечающие за выработку тех самых белков коронавируса, что дают ему «корону» из шипов. Возникает вопрос: может ли аденовирусная вакцина убить прививаемого самим носителем?
И да, и нет. Убить его как аденовирусная инфекция вакцина не может: аденовирусы в ней выведены такими, что не могут реплицироваться (или размножаться, если вам угодно считать вирусы настоящими живыми существами). Поэтому аденовирусная инфекция в вакцинированном вспыхнуть не может, даже если у него, например, нелеченый и запущенный ВИЧ и, соответственно, примерно нулевой иммунитет.
Но вот убить аденовирусным вектором человека можно. В 1999 году в США, во время эксперимента по генетической терапии, выбыл один доброволец, и его заменили первым попавшимся под руку, не вникая в то, что у него было написано в карточке. Сменившего звали Джесси Джелсинджер, а в карточке было написано, что он болен редкой генетической болезнью: дефицитом орнитин-транскарбамилазы.
Если вы впервые слышите об этой болезни, то неудивительно: от нее люди в норме умирают еще при родах, поэтому увидеть живого пациента с ней сложно. Джелсинджеру повезло дожить до 18 лет только потому, что во внутриутробном периоде его эмбрион то ли развивался с ошибками, то ли «съел» соседний, в итоге у него был мозаицизм — часть его клеток несла гены, вызывающее это генетическое заболевание, а часть — нет. В итоге на специальной диете и некотором везении он дожил до совершеннолетия и записался участником в эксперимент.

В рамках последнего ему ввели 38 триллионов копий неразмножающегося аденовируса, который должен был модифицировать ДНК его клеток. Зачем так много? Генетическая терапия — сложное дело, трудно гарантировать, что с ее помощью уверенно поменяешь целевые фрагменты человеческой ДНК больного во всех клетках пациента.
У нас своих клеток примерно триллион, и если дать инъекцию с десятками триллионов копий вируса-«перепрошивателя», то почти все клетки человека имеют шанс получить нужные «правки» в ДНК. Если у вас возник вопрос, как можно ввести в организм 38 триллионов единиц чего-либо — вспомните, что аденовирус не крупнее 100 нанометров, то есть много меньше наших собственных клеток.
Беда была в том, что люди с генетической болезнью, осложняющей дожитие до совершеннолетия, могут быть не готовы к запуску в их организм сразу десятков триллионов вирусов. Органы молодого человека начали сбоить — и он умер. Иными словами, если мы отыщем человека с редкой генетической болезнью, живущего только благодаря избеганию всех мыслимых рисков, и введем ему 38 триллионов копий аденовируса, то он может умереть.
Может ли от неразмножающегося аденовирусного вектора умереть здоровый человек? Судя по опытам на животных: да, может. Но нужно ввести более десяти триллионов его копий на килограмм веса. Среднего взрослого человека убьет лишь более половины квадриллиона (>500 триллионов) копий аденовируса.
В вакцине российского Центра имени академика Гамалеи — всего 100 миллиардов копий аденовируса, в пять с лишним тысяч раз меньше. Даже если вы найдете настолько же уязвимого, как Джесси Джелсинджер, человека, вам придется вколоть ему хотя бы 380 доз подряд — иначе шансов на летальный исход будет не слишком много. Среднестатистический человек, таким образом, потребует более 5000 доз новой вакцины.
Из этого видно, что на практике аденовирусные вакцины довольно безопасны. Это трудно назвать удивительным: вакцина должна всего лишь показать иммунитету образец нежелательного микроба, а не доставить его в каждую клетку. Для такой миссии десятки триллионов аденовирусов-носителей не нужны, и шансов заметно навредить вакцинируемому на практике нет. Это же подтверждают испытания китайской аденовирусной вакцины, итоги которых опубликованы в The Lancet.
Но как быть с туманными прогнозами представителя Ассоциации клинических исследований Светланы Городковой о неких возможных «отдаленных последствиях» через многие месяцы или годы? В общем-то, никак.
Биология — это наука, поэтому у нее довольно простые отношения с реальностью. То, что не существует, не может влиять на организм. Аденовирусы без репликации разлагаются в организме на компоненты, их ДНК разрушается, и организм продукты распада аденовирусов из себя выводит — все это за считаные недели.
Все, что остается от вакцины внутри, — антитела и Т-клетки, «натасканные» на коронавирус. Иммунитет с нами с самого детства, и если он «работает» не по выдуманным «врагам» — как в случае аллергии, когда за отсутствием реальных патогенов «злодеями» назначают безобидную пыльцу, — то никакого особого вреда от них нет.
В любом случае без вакцинации Covid-19 рано или поздно переболеют все, поэтому иммунитета от него (хотя бы временного) так или иначе не избежать. А никакие другие последствия от него в нашем организме надолго задержаться не могут. Ведь вакцинный аденовирус-то внутри нас не размножается, а срок его существования без репликации невелик.
Есть ли еще какая-то опасность от аденовирусной вакцины? Одна возможность действительно существует, хотя ее трудно назвать опасностью от самой вакцины. Мы писали о ней еще с весны этого года: антителзависимое усиление (ADE-эффект).
При нем антитела, специфичные к тому или иному вирусу — «склеивающиеся» с ним, встретив вирус-цель в кровотоке, — могут образовать такой конгломерат вирус-антитело, который проникнет в здоровую клетку человека через мембрану — причем легче, чем это мог бы сделать сам вирус, без атаковавшего его антитела человека.
Теоретически список вирусов, для которых это возможно, весьма широк, но именно что теоретически. Практически же это наблюдалось только и исключительно с вакциной для одной инфекции — денге. Те, кто столкнулся с вызываемым этим вирусом заболеванием в легкой форме, нормально переносили вакцинацию денгевакциной от французского производителя.
Однако если прививали детей, которые до этого денге не болели, а потом те заболевали денге — болезнь у них протекала тяжелее, их госпитализировали с ней чаще. То есть в некоторых случаях вакцина не просто была неэффективна, не предупреждая заболевание у тех, кто до вакцинации не болел денге, но и утяжеляла ход этого заболевания, когда человек заражался “дикой” формой вируса в повседневной жизни.
Многое в той истории не до конца ясно. Из 630 тысяч привитых на Филиппинах всего умерли от разных причин за пару лет 600 человек. Однако это сравнимо с естественным уровнем смертности в такой возрастной когорте на Филиппинах (хотя и выше). Поэтому точно сказать, сколько жизней унесло антителзависимое усиление от новой вакцины невозможно. Ясно, что цифра меньше 600, но, возможно, выше тех нескольких человек, о которых говорили сами производители вакцины.
Возникает вопрос: как денгевакцина, прошедшая все три фазы клинических испытаний, могла иметь такой пробел в эффективности? Ведь нас уверяют, что после массовых клинических испытаний вакцины действительно должны быть безопасными и эффективными? Кстати, в третьей стадии тестирования денгевакцины участвовала 31 тысяча человек.
Ответ на вопрос прост: во-первых, о «доказанной безопасности и эффективности» в реальной жизни сразу можно забыть. Полиовакцину испытали на миллионах — и только после этого запустили в статус «полноценных». Несмотря на миллионы привитых, она тут же убила несколько человек и парализовала конечности многих других. Во-вторых, клинические испытания, как и все, что делаем мы, люди, подпадают под влияние ошибок. Поэтому они в принципе, при любом числе участников, могут иметь сбои.
Промежуточный вывод: антителзависиое усиление в результате вакцинации возможно и способно убить какое-то число людей. Сколько точно — из инцидента с денге не ясно, но понятно, что заметно менее 0,1%. То есть, если исходить из опыта с денге, риски ниже, чем при коронавирусе.
Во время доклинических испытаний в Центре имени Гамалеи заметить антителзависимое усиление (ADE на английском) не удалось ни разу. Как отмечает разработчик вакцины Денис Логунов:
«Об этом явлении сейчас много говорят, но на самом деле в отношении коронавирусов SARS и SARS-CoV-2 после вакцинации векторной вакциной такое усиление не происходит. Если мы говорим о векторных вакцинах, то все вакцинированные выживают и не болеют, все невакцинированные животные умирают или имеют гораздо большие повреждения легких, чем вакцинированные. Поэтому ни о каком ADE-эффекте в чистом виде, который бы конвертировался в усиление респираторного заболевания, в случае использования векторных вакцин речи не идет».
В чем-то логика разработчика понятна. Если бы антителзависимое усиление у коронавируса имело место, мы бы это давно заметили: Covid-19 переболели миллионы, были уже и случаи повторного заражения. Однако они пока редки и не показывают резкого увеличения тяжести заболевания.
Далее Логунов напоминает, что нечто отдаленно похожее на такое усиление было показано только на экспериментальных вакцинах, что вводили в кровоток животных инактивированный («убитый») коронавирус: «Был показан на инактивированных вакцинах, но не на векторных».
Почему? Наиболее вероятный ответ в том, что иммунный ответ на вакцину, содержащую «целый» коронавирус — ослабленный ли, «убитый» ли, — должен отличаться от иммунного ответа, вызванного «куском» вируса. А именно с «куском» знакомит организм векторная вакцина — не важно, российская, китайская или английская.
Казалось бы, какая антителзависимому усилению разница, что за вакцина перед ним? А вот какая: такое усиление проходит только тогда, когда «приклеивающееся» к вирусу-цели антитело является не полностью нейтрализующим. То есть когда оно не полностью исключает возможность вируса — за счет его «короны» из S-белков — связываться с мембраной здоровой клетки человека.
«Цельный» коронавирус из инактивированной вакцины после своего распада выбрасывает в наш кровоток целый набор своих компонентов, а не только S-белок. Антитела, которые вырабатываются при таком способе вакцинации, образуются и к компонентам из центра вируса, и к S-белкам, которые формируют его цепляющуюся за наши клетки «корону».
А вот при векторной вакцинации аденовирус встраивает в ДНК наших клеток только те гены, что кодируют фрагмент S-белка коронавируса. Наши клетки небольшое время синтезируют эти белки, и тут-то с ними «знакомится» иммунитет. Для таких вариантов пока эозинофилия не показана. Наконец, Логунов напоминает о еще одном моменте:
«И даже иммунизированные инактивированной вакциной животные выживали. У них была эозинофилия, они болели, но выживали. Контрольные животные тоже болели, но умирали. Соответственно, о каком усилении респираторной инфекции может идти речь даже в этом случае? Животные защищены в опыте и не защищены в контрольной группе».
В этом плане он прав: пока ни в одном эксперименте с вакцинами от коронавируса на животных из опытной группы не удавалось показать летального исхода. Может ли такое быть? Вирус новый, исключать такую возможность ни в коем случае нельзя. Но пока и предполагать ее вероятность оснований нет.
Одно ясно наверняка: если возможность повышения риска летальности от вакцин против коронавируса после инфицирования им и существует, то третья фаза клинических испытаний сама по себе может не дать об этом никаких данных. Как не дала их третья стадия клинических испытаний денгевакцины, хотя участвовала в ней 31 тысяча человек. Зато подобные эффекты могут вскрыться при массовой вакцинации.
Важно понимать: когда мы говорим «может», следует помнить, что с научной точки зрения через каждого из нас могут проходить частицы темной материи, и ряд физиков даже считает, что они вызывают рак. Однако это чисто гипотетическая возможность: реально открыть частицы темной материи не удается. И, как полагают уже другие ученые, это потому, что никаких таких частиц не существует.
Точно так же дело обстоит с антителзависимым повышением летальности от любой векторной коронавирусной вакцины. Гипотетически такое возможно. Однако пока все проведенные эксперименты указывают на обратное.
Подведем итоги. Аденовирусные вакцины на сегодня сами по себе не убили и не причинили вреда здоровью ни одного человека. Между тем их испытали не только в лабораториях, но и «в поле» — Россия (во время вспышки Эболы в Африке, 2000 вакцинированных) и Китай (та же Эбола в Африке). В силу того, что аденовирусы в таких вакцинах не реплицируются, всерьез говорить о долгосрочных последствиях для здоровья от них оснований нет.
В то же время ясно, что до таких деталей в СМИ обычно не доходят. А вот процитировать биологически безграмотное мнение главы АОКИ о том, что тем, кто (добровольно) введет себе вакцину, отводится «роль героев» — до этого руки доходят, и часто.
Все три изложенные выше истории в итоге наводят на две мысли. Первая проста: по соотношению результатов и рисков аденовирусные вакцины в свете истории эпидемий выглядят неплохо. Возможные выгоды: иммунитет к коронавирусу, убивавшему по 850 человек в России за сутки в июне этого года. И по несколько тысяч человек в сутки, если брать планету в целом.
Вторая мысль о возможных рисках: пока остается только смотреть на ситуацию в ходе клинических испытаний и после них. До конца нельзя исключать риск каких-то неочевидных нюансов с антителзависимым усилением. Поскольку вакцина векторная и целых вирусов не содержит, она не может никого заразить: нечем, один S-белок коронавирус собрать не сможет, а его носитель-аденовирус просто не способен в нас размножаться.
Еще раз повторимся: все вышеописанное не означает, что проходящий пострегистрационные испытания в России «Спутник-V» обязательно будет эффективен. Из этого следует лишь то, что риски меньше, чем были в прошлом, — например, по части инактивированной вакцины от полиомиелита. А возможные выгоды, в человеческих жизнях в год — заметно выше.
Три тысячи погибших в год в 1950-х и много тысяч умерших от коронавируса за сутки — цифры настолько разные, что всерьез призывать «давайте подождем с вакциной еще полгода-год» может только тот, кто совсем не в курсе эпидемической истории человечества.





